A memória vai, o apoio vem: como cuidar de alguém com demência
Até 2050, mais de 130 milhões de pessoas sofrerão de demência, como o Alzheimer. Um desafio que começa em casa, na hora de cuidar de quem tem a condição

Ao ouvir a filha cantar, Francisca Alves, de 88 anos, foi aos poucos abandonando a agitação.
A primeira estrofe de Me Deixe em Paz — música popular de 1952, regravada duas décadas mais tarde por Milton Nascimento e Alaíde Costa — trouxe nostalgia ao olhar da professora aposentada.
Feliz, beijou a mão da filha e se declarou: “Você é a coisa mais bonita que a mamãe tem”.
Essa é uma das muitas cenas de afeto que a pedagoga Cláudia Alves, de 62 anos, compartilha com mais de 1,2 milhão de seguidores nas redes sociais.
+ Leia também: Pesquisa revela os desafios dos brasileiros que convivem com o Alzheimer
Tudo começou quando ela resolveu criar um canal no YouTube para falar sobre seu dia a dia como cuidadora familiar, dividindo dicas e preocupações de quem zela por um ente querido com demência.
Francisquinha, como é chamada na internet, foi diagnosticada com Alzheimer em 2010. “Eu não estava preparada para essa notícia”, confessa Cláudia.
A pedagoga lembra de notar que a mãe estava mais quieta e dormindo muito. Resolveu levá-la ao psiquiatra, porque sua suspeita era depressão. Chegando ao consultório, o médico fez um teste neuropsicológico.
“Eram perguntas simples, e ela ia mal em todas. Eu estava atônita”, recorda a criadora do @obomdoalzheimer. Francisca, então com 74 anos, já estava na fase moderada da doença.
Segundo o Estudo Longitudinal da Saúde dos Idosos Brasileiros, cerca de 966 mil brasileiros convivem com a condição. É o tipo mais comum de demência, correspondendo de 60 a 80% dos casos.
Levando em consideração aqueles decorrentes de derrames, traumas e outros distúrbios, calcula-se que 1,7 milhão de pessoas com mais de 60 anos vivam com o quadro no país.
E os números devem aumentar nas próximas décadas: até 2030, serão 2,8 milhões de pessoas nessa condição, e, na metade do século, o total deve chegar a 5,5 milhões. E esse crescimento é global.
De acordo com a Organização Mundial da Saúde (OMS), 55 milhões de pessoas vivem com demência hoje, mas, até 2050, essa população será de 139 milhões.
É uma questão de saúde pública, diretamente ligada ao envelhecimento populacional e ainda pouco debatida para o tamanho do problema que bate à porta de lares e governos.
+ Leia também: 7 questões urgentes para debater o envelhecimento no Brasil
Escalada mundo afora
Considerada uma síndrome, a demência não é definida apenas pela perda de memória.
“Nesses quadros, há comprometimento cognitivo que interfere na execução de tarefas do dia a dia”, explica o neurologista Rodrigo Rizek Schultz, presidente da Associação Brasileira de Alzheimer (Abraz).
“Além disso, as pessoas com demência têm declínio de ao menos dois domínios: memória, linguagem, funções executivas, habilidades visuais-espaciais ou comportamento.”
Cabe ao médico avaliar o paciente e ouvir as queixas do acompanhante para descartar outras condições que possam estar por trás dos sintomas. Embora haja exceções, a demência é um diagnóstico bem mais comum a partir dos 65 anos.
O envelhecimento, no entanto, não explica a síndrome por si só. Componentes genéticos têm peso em seu surgimento, e cientistas já entraram em consenso sobre 12 fatores comportamentais, sociais e ambientais que podem aumentar o risco de desenvolver Alzheimer e afins.
Entram nesse pacote problemas de saúde como hipertensão, obesidade, diabetes, depressão, perda auditiva e lesão cerebral traumática, bem como aspectos relacionados ao estilo de vida, como inatividade física, tabagismo, alcoolismo e isolamento social.
A poluição atmosférica também está implicada. Porém, de acordo com as pesquisas, inclusive feitas no Brasil, o ponto que mais influencia esse desfecho é o acesso à educação. Pessoas que tiveram poucos anos de estudo formal encaram uma probabilidade significativamente maior de apresentar demência.
“Por isso se fala tanto em acumular reserva cognitiva”, diz o neurologista Wyllians Vendramini Borelli, do Centro da Memória do Hospital Moinhos de Vento, em Porto Alegre. “Hábitos como ler e tocar instrumentos musicais são neuroprotetores. Ajudam a minimizar danos que o cérebro venha a ter.”
+ Leia também: Os hábitos que protegem contra demência mesmo quando há histórico familiar
Descobertas assim indicam que, sim, há o que fazer para reduzir as chances do transtorno. No entanto, quando ele aparece, os desafios são outros.
A começar pelo diagnóstico, a maioria das pessoas que o recebem não está preparada para ouvi-lo — como foi com Cláudia.
Se hoje ela é uma referência nos cuidados familiares de idosos com demência para mais de 1 milhão de pessoas, é por causa de sua grande dedicação prática e intelectual à causa.
Quando soube que a mãe tinha Alzheimer, Cláudia era corretora de imóveis e, devido à carga de trabalho, visitava pouco a matriarca.
Ao assumir a tarefa de resguardar alguém com uma doença crônica e degenerativa, teve que aprender novas formas de se reconectar com Francisca, que em alguns anos começou a esquecer os parentes.
Contudo, entre remédios, consultas e cuidados, o afeto em família nunca foi perdido de vista.

“A doença é complexa, mas, quando você consegue entendê-la, tudo fica mais leve”, afirma Cláudia, que se formou em pedagogia e passou a estudar questões relacionadas ao envelhecimento para compreender melhor a situação. “Não estou dizendo que a missão fica fácil. Fácil não, mas reduz o sofrimento e a frustração tanto do cuidador quanto de quem está sendo cuidado”, avalia.
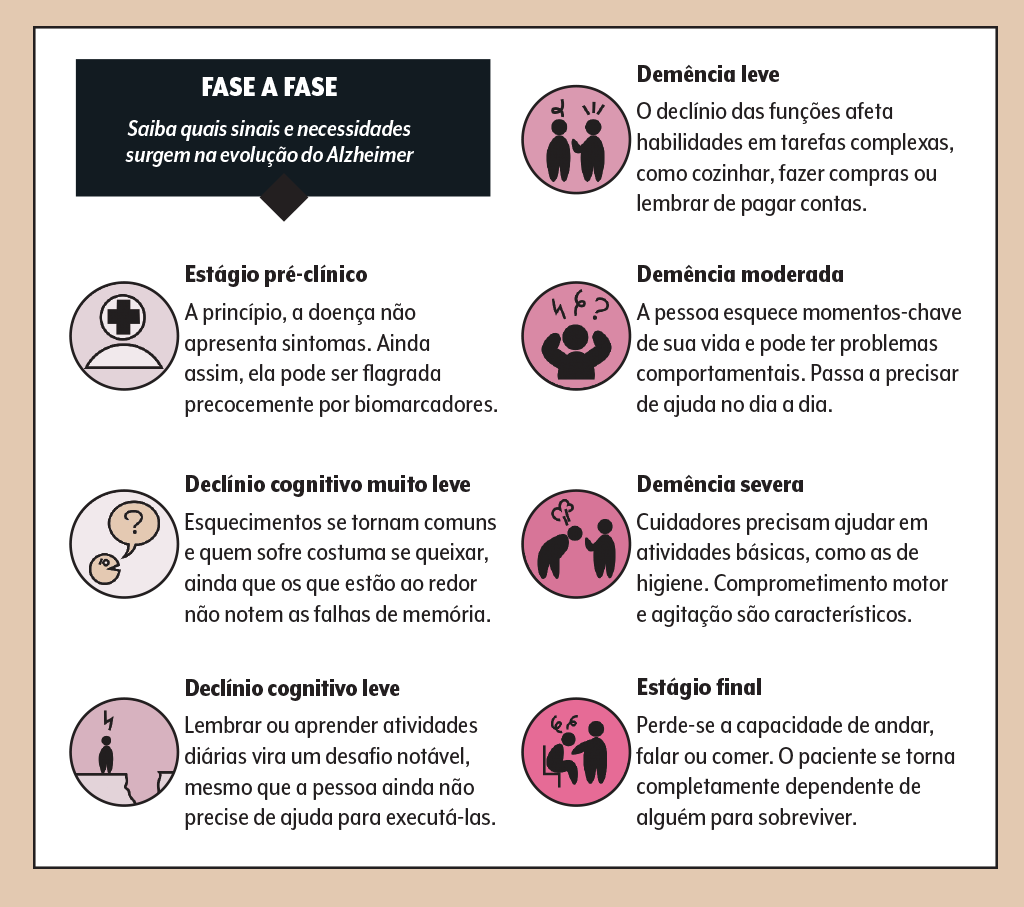
É que, com a evolução da doença, novas demandas vão surgindo. A pessoa que vive com a condição começa a perder memórias recentes, tendo dificuldade para se recordar, por exemplo, de fazer algumas tarefas.
+ Leia também: Uma experiência que mudou minha vida com demência
Além disso, é necessário ressaltar que a síndrome não afeta apenas um domínio cognitivo.
“Eu queria dizer às pessoas que a demência é muito mais do que memória, pois muitos de nossos sentidos também são afetados”, diz a VEJA SAÚDE a britânica Wendy Mitchell, diagnosticada com demência aos 58 anos.
Tendo atuado no sistema público de saúde do Reino Unido por toda a carreira, ela soube como sair em busca de melhores tratamentos e hoje dedica sua vida a ajudar outras pessoas diagnosticadas.
No livro O Que Eu Gostaria Que As Pessoas Soubessem sobre Demência (De Alguém Que Convive com o Diagnóstico), lançado no Brasil neste ano pela BestSeller, Wendy narra como o quadro afeta os pacientes em diversos sentidos, impactando da autonomia às relações sociais.
A nutricionista Patricia Viganó Contri, do Hospital Universitário da Universidade Federal de São Carlos (Ufscar), no interior paulista, tem experiência no assunto.
Ela dedicou seu doutorado à compreensão de como o paladar de idosos com Alzheimer é modificado pela condição. E garante: a experiência à mesa não é mais a mesma depois da evolução dos sintomas.
“Nem todo mundo consegue compreender por que pessoas com demência deixam de comer alimentos de que antes gostavam, mas isso pode ser explicado por perdas quimiossensoriais que ocorrem inclusive na boca de quem tem a condição”, explica a nutricionista.
Por isso, é importante realizar uma readequação até no menu, a fim de evitar que a pessoa fique desnutrida. Adaptações são bem-vindas também a outros departamentos. A síndrome pode ter repercussões visuais, auditivas e olfativas.
Além disso, o comportamento também é impactado. Aos primeiros sinais, a pessoa pode adotar uma postura mais reclusa, mas esse padrão vai se modificando com o tempo: há indivíduos que ficam mais desinibidos, resmungam com frequência e até mesmo têm momentos de agressividade.

+ Leia também: Avanços na medicina e acolhimento na luta com o Alzheimer
Não bastasse o dia a dia de cuidadores e pacientes ser desafiador, eles ainda precisam lidar com o estigma que ainda cerca a condição.
Infelizmente, demência é um termo usado para diminuir ou pôr em dúvida a capacidade de uma pessoa pensar, refletir e agir sobre o mundo — e não deve ser essa a abordagem diante desse ou de qualquer outro problema de saúde.
Um estudo realizado pela consultoria de comunicação The Weber Shandwick Collective, que avaliou mais de 230 mil mensagens sobre Alzheimer nas redes sociais, concluiu que quase uma a cada dez trata da doença de forma pejorativa, geralmente para depreciar desafetos e adversários na política e no futebol.
“A primeira barreira é o estigma. Às vezes, as pessoas até percebem a perda de memória e outros sinais, mas acham que é ‘coisa da idade’. Muitos diagnósticos chegam atrasados por medo da palavra ‘demência’”, analisa o geriatra Marco Tulio Cintra, presidente da Sociedade Brasileira de Geriatria e Gerontologia (SBGG).
Essa ideia prejudica todo o tratamento, bem como o cotidiano de quem se encarrega de cuidar de um idoso cuja autonomia poderá ficar cada vez mais restrita.
Quem cuida do cuidador?
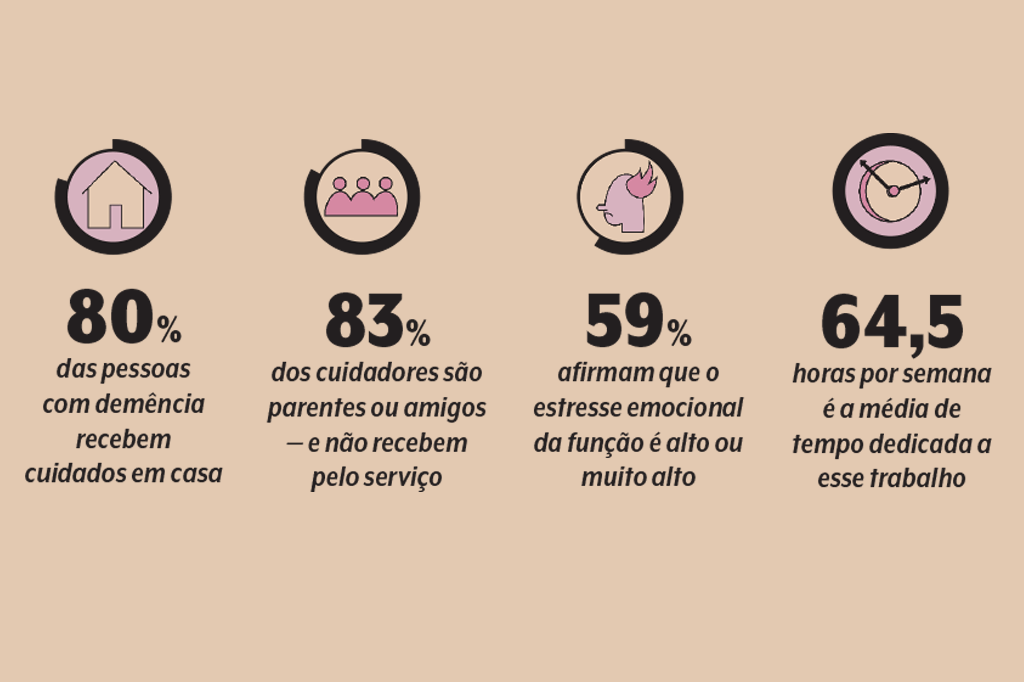
Segundo estimativas, quatro a cada cinco pessoas com demência estão sob cuidados domiciliares — e 83% dos responsáveis são parentes ou amigos.
“Faz parte da nossa cultura tomar essa responsabilidade para si, mas é importante que os familiares saibam reconhecer também quando o acompanhamento profissional é necessário”, ressalta Renata Lima, psicóloga e franqueada da agência Padrão Enfermagem.
A carga de trabalho físico e emocional nos cuidados de alguém com demência é, de fato, extenuante. Segundo dados da Alzheimer’s Association, a maior parte dos familiares dedica mais de quatro anos de cuidados diários.
No último ano de vida do paciente, a carga horária de assistência supera 64 horas semanais. Em comparação, cuidadores de pessoas com câncer terminal dispensam 39 horas, em média, à tarefa.
+ Leia também: Como conviver com alguém que tem Alzheimer?
Se um responsável por um parente com demência em estágios leves e moderados gasta ao redor de 30 horas por semana na função, estima-se que, em 2022, 18 bilhões de horas de trabalho assistencial não pago foram acumuladas. Mas a saúde mental cobra um preço.
“A sobrecarga pode prejudicar o próprio tratamento de quem tem demência e provocar novos contratempos na vida de quem cuida”, alerta a psiquiatra Valeska Marinho, coordenadora do Centro para Doença de Alzheimer da Universidade Federal do Rio de Janeiro (UFRJ).
Não é à toa que seis a cada dez familiares nessa situação classificam seu estresse como alto ou muito alto. Além disso, estudos já apontaram que a predisposição para desenvolver depressão é maior entre eles: praticamente o dobro quando comparada a quem cuida de indivíduos infartados ou com esquizofrenia.
“É preciso oferecer um atendimento integrado aos portadores e seus cuidadores, incluindo opções para o manejo da ansiedade e conversas com assistentes sociais e psicoeducadores, bem como garantir que eles também possam prevenir a condição em seu dia a dia”, afirma Valeska.
Afinal, são eles que estão na linha de frente, dando apoio e afeto ao ente querido.












